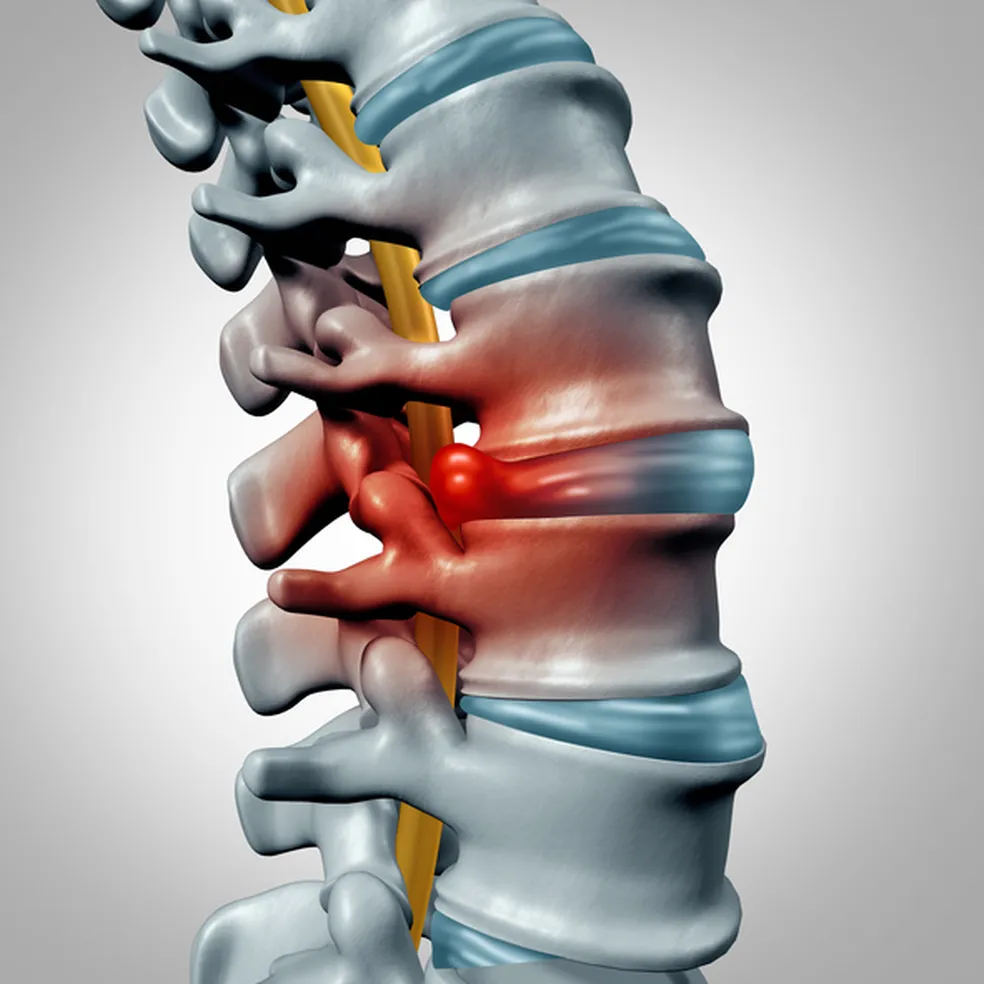
A hérnia de disco é uma condição na qual o núcleo macio e gelatinoso de um disco intervertebral se projeta para fora da estrutura circundante, muitas vezes comprimindo nervos adjacentes e causando sintomas como dor, dormência ou fraqueza. É uma condição comum, frequentemente associada ao desgaste relacionado à idade ou a lesões.
O que aumenta o risco?
Existem vários fatores que aumentam o risco de desenvolver uma hérnia de disco:
- Envelhecimento: À medida que envelhecemos, os discos intervertebrais da coluna vertebral perdem parte de sua elasticidade e flexibilidade, tornando-se mais suscetíveis a rupturas e herniações.
- Lesões na coluna: Traumas ou lesões resultantes de atividades como levantar objetos pesados de maneira incorreta podem danificar os discos intervertebrais, aumentando o risco de hérnia de disco.
- Obesidade: O excesso de peso coloca pressão adicional sobre os discos da coluna vertebral, aumentando a probabilidade de desgaste e herniação dos discos.
- Atividades de alto impacto: Movimentos repetitivos de torção, levantamento de peso ou vibração, comuns em certos esportes ou trabalhos físicos, podem sobrecarregar os discos e contribuir para sua degeneração.
- Fatores genéticos: Algumas pessoas podem ter uma predisposição genética para problemas na coluna vertebral, aumentando o risco de hérnia de disco.
- Tabagismo: O hábito de fumar pode reduzir o fluxo sanguíneo para os discos intervertebrais, diminuindo sua capacidade de se recuperar de lesões e aumentando o risco de hérnia de disco.
É importante estar ciente desses fatores de risco e adotar medidas preventivas, como manter uma postura correta, praticar exercícios regulares e evitar levantar objetos pesados de forma incorreta, para ajudar a proteger a saúde da coluna vertebral.
Sinais e sintomas
Os sinais e sintomas de uma hérnia de disco podem variar dependendo da localização e gravidade da herniação, mas geralmente incluem:
- Dor nas costas: Pode variar de leve a intensa e pode ser aguda ou crônica.
- Dor irradiada: A dor pode se irradiar para outras áreas do corpo, como as nádegas, pernas e pés, seguindo o caminho do nervo afetado.
- Formigamento ou dormência: Pode ocorrer ao longo do trajeto do nervo afetado.
- Fraqueza muscular: Pode afetar os músculos que são inervados pelos nervos comprimidos.
- Diminuição da sensibilidade: Pode ocorrer na área afetada.
- Agravamento dos sintomas com movimento: A dor pode piorar ao realizar certos movimentos, como flexão, torção ou levantamento.
- Dificuldade para caminhar ou manter o equilíbrio: Em casos graves, pode ocorrer comprometimento da função motora.
Como diagnosticar?
O diagnóstico de uma hérnia de disco envolve análise dos sintomas e histórico médico, seguido por um exame físico para avaliar reflexos, força muscular e sensibilidade. Exames de imagem, como ressonância magnética ou tomografia computadorizada, são frequentemente solicitados para confirmar o diagnóstico, oferecendo detalhes sobre os tecidos moles e estruturas nervosas. Em alguns casos, exames complementares, como eletroneuromiografia, podem ser necessários para avaliar a função nervosa e muscular. Com base nesses resultados e na avaliação clínica, o médico pode confirmar o diagnóstico e iniciar o tratamento adequado para aliviar os sintomas e promover a recuperação.
Tratamento
O tratamento da hérnia de disco sob a visão do cirurgião ortopedista é abrangente e focalizado na redução dos sintomas e na restauração da funcionalidade. Inicialmente, é crucial aliviar a dor e promover medidas para favorecer a recuperação. Em certos casos, especialmente diante de uma crise aguda, a intervenção cirúrgica para a retirada da hérnia pode ser indicada. Além disso, uma investigação minuciosa é realizada para identificar fatores subjacentes que possam contribuir para o desenvolvimento da hérnia, com o intuito de prevenir recorrências.
O tratamento pode variar conforme a localização, tipo e tamanho da hérnia, incluindo medicamentos, procedimentos minimamente invasivos ou intervenções cirúrgicas. Técnicas avançadas, como a ureterorrenolitotripsia endoscópica e a nefrolitotripsia percutânea, são exemplos de abordagens eficazes que minimizam o impacto no paciente e aceleram a recuperação.
É fundamental ressaltar que cada caso é único e requer uma abordagem individualizada. A prevenção continua sendo um pilar essencial, incentivando a adoção de hábitos de vida saudáveis e o manejo adequado dos fatores de risco. Consultar regularmente um cirurgião ortopedista é fundamental para orientação personalizada e tomada de decisões sobre o tratamento mais apropriado.
